Nota editorial (2025): publicado originalmente en 2020. Se añadió una versión estructurada con fines enciclopédicos. El texto original se conserva íntegro como parte del archivo histórico.
Revisión Científica: Estrategias Terapéuticas y Vacunales frente al SARS-CoV-2
Introducción:
La lucha contra la pandemia de COVID-19 ha visto a científicos e investigadores colaborando en un esfuerzo global liderado por organizaciones como Solidarity, con el objetivo de encontrar tratamientos y vacunas efectivas. La evolución rápida del conocimiento científico ha permitido avances sin precedentes para combatir esta enfermedad, gracias a la comprensión detallada del genoma viral que facilita tanto las estrategias terapéuticas como las basadas en vacunación.
Progreso Científico y Terapias Antivirales:
Los antiviral
Preguntas frecuentes
“`html
Q1: ¿Qué es la pandemia de COVID-1 endógena?Respuesta: La pandemia del virus SARS-CoV-2, que causa el COVID-19, ha sido reconocida como una crisis de salud global debido a su rápido y amplio alcance.
Q2: ¿Qué es la colaboracialión científica en tiempos de pandemia?Respuesta: Es el esfuerzo coordinado entre los investigadores de todo el mundo para trabajar conjuntamente y compartir conocimientos e información, principalmente liderados por iniciativas como Solidarity.
Q3: ¿Cómo ha impactado la comprensión detallada del genoma viral en los tratamientos antivirales?Respuesta: El conocimiento profundo del código genético del virus SARS-CoV-2 permitió identificar posibles objetivos terapéuticos y aceleró el desarrollo de estrategias terapéuticas dirigidas.
Q4: ¿Qué papel juegan las vacunas en la lucha contra COVID-19?Respuesta: Las vacunas son una herramienta crítica para establecer inmunidad comunitaria y reducir la propagación del virus al preparar sistemas de defensa a nivel humano.
Q5: ¿Qué significa que el conocimiento científico está evolucionando rápidamente en este contexto?Respuesta: Significa que se están desarrollando nuevos tratamientos y vacunas basados en los hallazgos actuales, lo cual conduce a adaptarse continuamente para combatir mejor la enfermedad.
“`
Texto original (2020)
La introducción del documento proporcionado por Ignacio Lopez-Goñi se centra en el esfuerzo colaborativo internacional liderado por la OMS, conocido como Solidarity. Este consorcio tiene como objetivo encontrar un tratamiento eficaz para COVID-19 y planea expandirse a más países con el tiempo. La ciencia juega un papel crucial en este proyecto al buscar acelerar los ensayos clínicos que podrían llevar a una cura o mejoras terapéuticas frente a la pandemia de COVID-19, reafirmando así la importancia del conocimiento científico y el esfuerzo conjunto para enfrentar dicha crisis.

Una semana después de que China notificara a la OMS los primeros casos de una neumonía severa de origen desconocido, se identificó el agente causante: el nuevo coronavirus SARS-CoV-2. Unos días después ya estaba disponible su genoma. En poco menos de tres meses disponemos de más de 970 artículos científicos en la base de datos PubMed.
Conocer la biología del virus facilita el diseño de estrategias terapéuticas (antivirales) y preventivas (vacunas). Sabemos que su genoma tiene una similitud del 79 % con el del SARS. Sabemos que la llave de entrada del virus a la célula es la proteína S, y la cerradura en la célula el receptor ACE2.
La proteína S de SARS-CoV-2 tiene una similitud de un 76 % con la de su pariente el SARS, y una mayor afinidad por el receptor ACE2. Esto podría explicar por qué el nuevo coronavirus es más contagioso y transmisible que el SARS. La entrada del virus está además facilitada por una proteasa de la propia célula, que se denomina TMPRSS211.
Hay otros genes importantes del SARS-CoV-2 que actúan cuando el virus ya está dentro de la célula. Son el de la ARN polimerasa (RdRp), una enzima que replica el genoma del virus, y los de las proteasas C3CLpro y PLpro, que intervienen en el procesamiento de las proteínas virales. Estos genes tiene una similitud con los del SARS de un 95, 95 y 83 %, respectivamente.
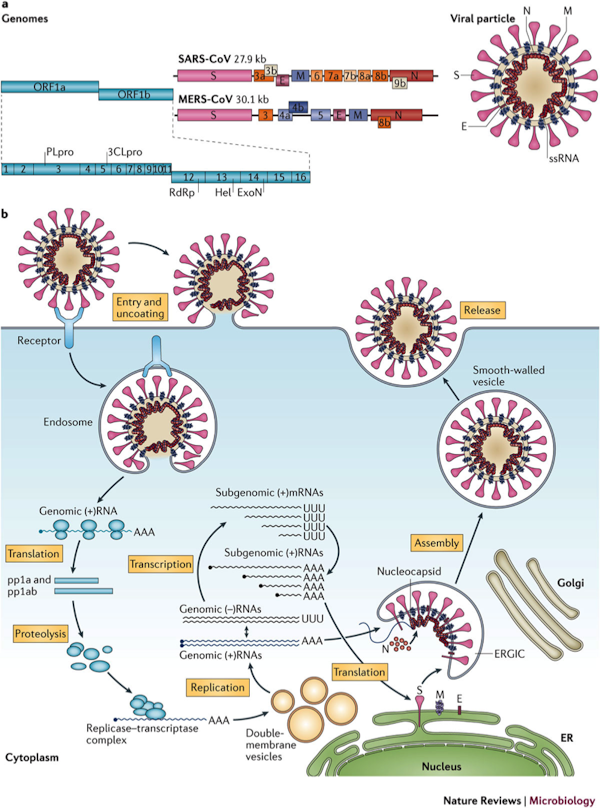
Nature
En estos tres meses escasos ya hay varias propuestas terapéuticas y vacunas contra el nuevo coronavirus. Jamás la ciencia había avanzado tanto en tan poco tiempo para combatir una epidemia. Muchas de las propuestas vienen de grupos de investigación que llevaban años trabajando contra otros virus, especialmente contra los del SARS y MERS. Todo ese conocimiento acumulado ha permitido ahora ir a una velocidad nunca antes vista.
Terapias antivirales para curar
Conocer con detalle el genoma del virus y cómo se multiplica dentro de las células nos permite proponer antivirales que lo bloqueen e inhiban su multiplicación.
Inhibir la entrada del virus.
La cloroquina se ha empleado durante años contra la malaria. Se sabe que esta droga (disponible y barata) es también un potente antiviral porque bloquea la entrada del virus a la célula. Por ese motivo existen varios grupos de investigación interesados en ver si es efectiva para reducir la carga viral en pacientes con SARS-CoV-2
Algunos de los virus que están rodeados con una envoltura, como el SARS-CoV-2, entran al interior de la célula por endocitosis formando una pequeña vesícula. Una vez dentro, una bajada de pH promueve que se fusionen la envoltura del virus con la membrana de la vesícula que lo contiene, para así quedar libre en el citoplasma.
La cloroquina impide esa bajada de pH, lo que inhibiría la fusión de las membranas para evitar la entrada del virus al citoplasma celular. De momento se ha visto que la hidroxicloroquina, un derivado menos tóxico, inhibe la replicación del SARS-CoV-2 in vitro en cultivos celulares.
No es la única propuesta que se está ensayando. El barcitinib, un antiinflamatorio aprobado para tratar la artritis reumatoide, podría inhibir la endocitosis del virus. El mesilato de camostat, un fármaco aprobado en Japón para su uso en la inflamación del páncreas, inhibe la proteasa celular TMPRSS2 necesaria para la entrada del virus. Se ha comprobado que este compuesto bloquea la entrada del virus en las células pulmonares.
Inhibir la ARN polimerasa viral.
Uno de los antivirales más prometedores contra el SARS-CoV-2 es el remdesivir, un análogo de nucleótidos inhibidor de la ARN polimerasa viral, que impide que el virus se multiplique dentro de la célula.
Ya se ha empleado contra el SARS y MERS y se ensayó con éxito en las últimas epidemias de ébola, y contra otros virus con genoma ARN. Es, por tanto, un antiviral de amplio espectro. Ya están en curso al menos doce ensayos clínicos en fase II en China y en EE. UU., y ha comenzado otro en fase III con 1 000 pacientes en Asia.
Otro inhibidor de amplio espectro de la ARN polimerasa viral que ya ha comenzado ensayos clínicos es el favipiravir: los primeros resultados con 340 pacientes chinos han sido satisfactorios. El fármaco ha sido aprobado para inhibir al virus de la gripe y ensayado contra otros virus ARN.
Inhibidores de las proteasas.
La combinación de ritonavir y lopinavir se ha sugerido que podría inhibir las proteasas del SARS-CoV-2. Estos compuestos ya se usan para tratar la infección por el VIH.
El lopinavir es un inhibidor de la proteasa del virus, que se degrada fácilmente en la sangre del paciente. El ritonavir actúa como protector e impide la descomposición del lopinavir, por eso se administran de manera conjunta.
Por desgracia, se acaba de publicar un artículo con 199 pacientes que demuestra que el tratamiento con ritonavir/lopinavir no es efectivo contra el coronavirus.
No obstante, la buena noticia es que hay al menos 27 ensayos clínicos con distintas combinaciones de tratamientos antivirales como interferón alfa-2b, ribavirina, metilprednisolona y azvudina.
De momento son tratamientos experimentales, pero que suponen una esperanza para los casos más graves y severos.
Vacunas para el futuro
La otra estrategia para controlar al virus son las vacunas. Recordemos que son preventivas: se desarrollan ahora para protegernos de la siguiente oleda del virus, si es que vuelve. La OMS tiene una lista de al menos 41 candidatos.
Quizá una de las más avanzadas es la propuesta china, una vacuna recombinante basada en vectores de adenovirus con el gen S de SARS-CoV-2, que ha sido ensayada ya en monos y se sabe que produce inmunidad. Se va a comenzar un ensayo clínico fase I con 108 voluntarios sanos, entre 18 y 60 años de edad, en los que se probaran tres dosis distintas. El objetivo es comprobar la seguridad de la vacuna (si hay efectos secundarios), y probar qué dosis induce una mayor respuesta de anticuerpos.
Otras propuestas están siendo promovidas por el CEPI, una asociación internacional en la que colaboran organizaciones públicas, privadas, civiles y filantrópicas para desarrollar vacunas contra epidemias futuras. En este momento financia ya ocho proyectos de vacunas contra el SARS-CoV-2 que incluyen vacunas recombinantes, de proteínas y de ácidos nucleicos.
Veamos cuáles son:
Vacuna recombinante con el virus de sarampión (Instituto Pasteur, Themis Bioscience y Universidad de Pittsburg).
Se trata de una vacuna construida en un virus vivo atenuado o defectuoso del sarampión, que se emplea como vehículo y que contiene un gen que codifica una proteína del virus SARS-CoV-2.
De esta forma, el virus vector presenta directamente el antígeno del SARS-CoV-2 al sistema inmune para inducir una respuesta protectora. Este consorcio ya tiene experiencia en vacunas similares contra el MERS, VIH, fiebre amarilla, virus del Nilo occidental, dengue y otras enfermedades emergentes. Está en fase preclínica.
Vacuna recombinante con el virus de la gripe (Universidad de Hong Kong).
Se trata también de una vacuna viva que emplea como vector un virus de la gripe atenuado, al que se le ha quitado el gen de virulencia NS1, y que por tanto no es virulento.
A este virus vector se le añade un gen del virus SARS-CoV-2. Esta propuesta tiene algunas ventajas: podría combinarse con cualquier cepa de virus de la gripe estacional y servir así como vacuna antigripal, puede fabricarse de forma rápida en los mismos sistemas de producción ya existentes para las vacunas contra la gripe, y podrían emplearse como vacuna intranasal vía spray. Está en fase preclínica.
Vacuna recombinante que emplea como vector el adenovirus de chimpancé Oxford, ChAdOx1 (Jenner Institute, Universidad de Oxford).
Este vector atenuado es capaz de portar otro gen que codifique para un antígeno viral. Se ha ensayado en voluntarios con modelos para el MERS, gripe, chikunguña y otros patógenos como malaria y tuberculosis.
Esta vacuna puede fabricarse a gran escala en líneas celulares de embriones de aves. El adenovirus recombinante lleva el gen de la glicoproteína S de SARS-CoV-2. Está en fase preclínica.
Vacuna de proteína recombinante obtenida por tecnología de nanopartículas (Novavax).
Esta empresa ya tiene en fase clínica III vacunas contra otras infecciones respiratorias como gripe para adultos (Nano-Flu) y virus respiratorio sincitial (RSV-F) y ha fabricado vacunas contra el SARS y el MERS.
Su tecnología se basa en producir proteínas recombinantes que se ensamblan en nanopartículas y que se administra con un adyuvante propio, Matrix-M. Este compuesto (una mezcla de saponinas de origen vegetal, colesterol y fosfolípidos) es un inmunógeno bien tolerado capaz de estimular una potente y duradera respuesta inmune inespecífica. La ventaja es que de esta forma se reduciría el número de dosis necesaria (se evitaría así la revacunación). Está en fase preclínica.
Vacuna de proteína recombinante (Universidad de Queensland).
Consiste en crear moléculas quiméricas capaces de mantener la estructura tridimensional original del antígeno viral. Utilizan la técnica denominada “pinza molecular”, que permite producir vacunas empleado el genoma del virus en un tiempo récord. Está en fase preclínica.
Vacuna mRNA-1273 (Moderna).
Se trata de una vacuna formada por un pequeño fragmento de ARN mensajero con las instrucciones para sintetizar parte de la proteína S del SARS-Co-V. La idea es que una vez introducido en nuestras células, sean estas mismas las que fabriquen esa proteína, que actuaría como antígeno y estimularía la producción de anticuerpos. Está ya en fase clínica y se ha comenzado a ensayar en voluntarios sanos.
Vacuna de ARN mensajero (CureVac).
Se trata de una propuesta similar, con moléculas de ARN mensajero recombinantes que sean fácilmente reconocidas por la maquinaria celular y produzcan grandes cantidades de antígeno. Se empaquetan en nanopartículas lipídicas u otros vectores. En fase preclínica.
Vacuna DNA INO-4800 (Inovio Pharmaceuticals).
Se trata de una plataforma que fabrica vacunas sintéticas con ADN del gen S de la superficie del virus. Ya habían desarrollado un prototipo contra el MERS (la vacuna INO-4700) que se encuentra en fase II.
Recientemente publicaron los resultados de la fase I con esta vacuna INO-4700 y comprobaron que era bien tolerada y producía una buena respuesta inmune (altos niveles de anticuerpos y buena respuesta de células T, mantenida durante al menos 60 semanas después de la vacunación). En fase preclínica.
Todavía hay más
La propuesta española acaba de recibir financiación exprés por parte del Gobierno español. Se trata de la vacuna del grupo de Luis Enjuanes e Isabel Sola, una vacuna viva atenuada que puede resultar más fácil de fabricar y ser mucho más inmunogénica (mayor capacidad de estimular el sistema inmune).
En este caso, la idea es, a partir del genoma ARN de virus, retrotrascribirlo a ADN, y sobre esta réplica construir mutantes que no sean virulentos. En definitiva, fabricar una copia del virus alterada que sea incapaz de producir la enfermedad, pero que sirva para activar nuestras defensas.
Todavía no existe ningún antiviral ni una vacuna específica contra el SARS-Cov-2 aprobadas . Todas estas propuestas de antivirales y vacunas están en fase experimental. Algunas no funcionarán, pero las posibilidades de acertar son muchas.
Se acaba de publicar, además, una revisión de todo el arsenal terapéutico y vacunas en fase de investigación y desarrollo contra otros coronavirus humanos, como el SARS y el MERS.
Existen más de 2 000 patentes relacionadas con los coronavirus SARS y MERS. El 80 % sobre agentes terapéuticos, el 35 % sobre vacunas y el 28 % sobre técnicas diagnósticas (una patente puede cubrir varios aspectos, por eso el total suma más del 100 %).
En esa lista hay varios cientos de patentes de anticuerpos, citoquinas, terapias ARN de interferencia y otros interferones que están en fase de investigación y desarrollo para los coronavirus SARS y MERS, y que muy bien podrían funcionar contra el nuevo SARS-CoV-2.
También hay varias decenas de patentes sobre posibles vacunas contra SARS y MERS de las que nos podemos beneficiar para combatir el SARS-CoV-2. Son vacunas de todo tipo: vacunas muertas inactivas, vivas atenuadas, vacunas ADN, de ARN mensajero y VLP. Todo esto pone de manifiesto que hay una inmensa cantidad de conocimiento científico que permitirá agilizar ensayos clínicos y experimentales para combatir este virus.
Ciencia y la solidaridad
La OMS ha hecho público un consorcio internacional, denominado Solidarity, cuyo objetivo es buscar un tratamiento eficaz con COVID-19. De momento participan Argentina, Bahréin, Canadá, Francia, Irán, Noruega, Sudáfrica, España, Suiza y Tailandia, y está previsto que cada vez sean más las naciones que se unan en este proyecto de gran ensayo clínico mundial.
No cabe duda: es el momento de la ciencia y la solidaridad.
![]()
Ignacio López-Goñi does not work for, consult, own shares in or receive funding from any company or organization that would benefit from this article, and has disclosed no relevant affiliations beyond their academic appointment.
Fuente: The Conversation (Creative Commons)
Author: Ignacio López-Goñi, Catedrático de Microbiología, Universidad de Navarra

Cuando las cookies no son suficientes: cómo el rastreo del navegador amenaza tu privacidad en línea (y cómo combatirlo)

The Actual Story of the Top Secret Slot Strategy

Trump confirma captura de Maduro en conferencia desde Mar-a-Lago

Imagen oficial confirma captura de Maduro: publicada por Trump, replicada por la Casa Blanca y validada como auténtica

Deeptrack Gotham: imagen de Maduro con uniforme es auténtica según análisis
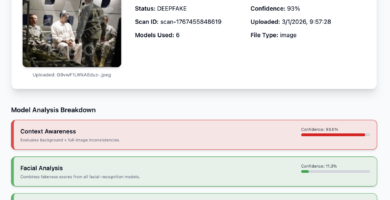
Nueva imagen de Maduro capturado también presenta signos de manipulación digital

Corina Machado: “Esta es la hora de los ciudadanos”
Habrá que hacer algo con México: Trump tras ataque en Venezuela

Maduro rumbo a Nueva York y Delcy en Moscú: lo que se sabe hasta ahora
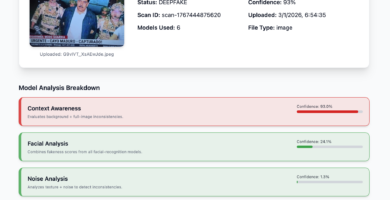
Imagen de la captura de Maduro: análisis preliminar sugiere posible manipulación digital


