Nota editorial (2025): publicado originalmente en 2020. Se añadió una versión estructurada con fines enciclopédicos. El texto original se conserva íntegro como parte del archivo histórico.
“`html
Introduction to Mathematical Models for Simulating the Spread of COVID-19 in Spain
This article delves into various mathematical models used by Spanish authorities and researchers, led primarily at universities across Spain. These collaborative efforts aimed to understand, predict, and simulate how COVID-19 spreads within communities based on available real-time data.
- Model Adoption: The models discussed in the article draw from a simple yet elegant framework known as SIR (Susceptible, Infected, Recovered) and SEIR variants. These compartmental models are widely used for their ability to provide insights into disease dynamics.
- Data Utilization: As the article emphasizes, these models have been refined continuously through collaborative scientific work in open-source platforms like R and online libraries. The focus on real-time data ensures that model predictions remain relevant despite rapid changes caused by emerging information about the virus.
- Model Application: A key application of these models is their use for hospital resource planning, such as estimating the number of ICU beds and ventilators required based on predicted COVID-19 cases. For instance, a model developed at Harvard University serves to simulate this need in Pennsylvania hospitals.
- Model Limitations: The article points out significant challenges faced by these models due to the lack of precise knowledge about the actual number of infected individuals and their severity. This uncertainty stems from reliance on diagnostic test results that may not fully capture asymptomatic cases.
- Future Directions: The article mentions large-scale seroprevalence studies as a promising future step to overcome the current limitations in data availability. Moreover, it highlights efforts such as incorporating mobility patterns and social interaction intensities into models for better predictive power.
- Modeling Effort: The work on mathematical modeling is described with due respect to its complexity but also acknowledges the need for continuous adjustments. As new data becomes available, these scientific efforts remain vigilant and responsive in their predictions regarding COVID-19 dynamics.
“Devuelve la curva de contagios (que es la curva de nuevos casos diarios), en tiempo real.” – This quote underscores the urgency of using mathematical models to inform public health strategies and policies aimed at flattening the curve.
“` ✅
Preguntas frecuentes
“`html
- Q: What types of mathematical models are primarily used in Spain for simulating COVID-19 spread?
A: The primary mathematical frameworks utilized include the SIR (Susceptible, Infected, Recovered) and SEIR variants. These compartmental models help understand disease dynamics.
- Q: How is real-time data incorporated into these mathematical models?
A: Real-time data for COVID-19, such as current infection rates and hospitalizations, are continuously refined through collaborative scientific work on open-source platforms like R.
0rBb - Q: What is a key application of these mathematical models mentioned in the article?
A: A significant application highlighted is for hospital resource planning. These models estimate necessary ICU beds and ventilators based on projected COVID-19 cases.
- Q: What are some limitations of the mathematical models discussed?
A: A major limitation is uncertainty due to inaccurate knowledge about actual infected numbers and disease severity, largely because diagnostic tests may miss asymptomatic cases.
- Q: What future directions for improving the models does the article suggest?
A: The article suggests that large-scale seroprevalence studies could provide better data to overcome current limitations. Additionally, incorporating mobility patterns and social interaction intensities into models is seen as a promising approach.
- Q: What does the urgency of returning COVID-19 case counts suggest about their importance?
A: The quote underlines that there’s an immediate need for utilizing mathematical models to provide accurate, real-time data on daily new cases. This information is crucial for guiding public health strategies and policies aimed at controlling the spread of COVID-19.
“`
Texto original (2020)
La introducción detalla el contexto del artículo donde se utiliza un modelo matemático para simular la propagación del COVID-19 y evaluar las medidas tomadas por autoridades sanitarias en España. Se menciona que, a pesar de varios modelos disponibles con diferentes suposiciones y datos actualizados diariamente, existe consenso entre los resultados predictivos hasta cierto punto. Los autores apuestan por la colaboración científica para refinar estos modelos utilizando recursos abiertos e información disponible en plataformas como R y librerías disponibles online. Están comprometidos a compartir sus trabajos bajo licencia Creative Commons, sin esperar ganancia financiera directa de este artículo ni recibir incentivos por parte del cargo académico que les da credibilidad al menos en un nivel inicial antes de su revisión experta y actualización constante.
Los modelos matemáticos para predecir la evolución de la epidemia y el impacto de las medidas para su control son una bola de cristal de moda en todo el planeta, con intención más o menos académica y ejecutiva. Ya hay incluso una revisión Cochrane de los modelos y su utilidad.
La mayoría parte de un modelo simple y elegante que se formuló hace casi un siglo, en 1927, y fue popularizado en 1991 por Kermack-McKendrick. Es el llamado modelo SIR (Susceptible, Infectado, Recuperado), o SEIR, que introduce a los Expuestos.
Este modelo se basa en ecuaciones diferenciales para describir la dinámica de los contagios en una población cerrada con N individuos que inicialmente son susceptibles (S) al patógeno y que, a partir de un infectado inicial, van contagiándose a una determinada velocidad y pasando a ser infectados (I). Tras un período de enfermedad activa, los que no fallecen pasan al estado de inmunes: se han recuperado (R) y ya no contagiarán más. Por tanto, la población susceptible va disminuyendo hasta que ya no se produzcan más contagios. La popularidad actual de estos modelos se plasma en el uso de la calculadora epidemiológica basada en ellos y disponible online para jugar a simular los efectos de la epidemia.
El problema es que este modelo ha de aplicarse en tiempo real, con pocos datos y gran incertidumbre sobre los parámetros. Los datos son poco fiables y se revisan y cambian retrospectivamente, por lo que los modelos han de cambiar también. Pero, por muy inciertos que sean los modelos, puesto que hay que tomar decisiones rápidamente, mejor es hacerlo con la tenue luz de esa linterna que a oscuras.
La gran pregunta es cómo y cuánto podremos aplanar la curva de contagios (que es la curva de nuevos casos diarios) y dilatarla en el tiempo, para no colapsar los recursos disponibles, en particular las camas de UCI y los respiradores. Los modelos pueden ayudar a prever las necesidades de ampliación de esos recursos. Un ejemplo encomiable en este sentido es el modelo disponible desde el principio de la pandemia, diseñado para los hospitales de Pennsylvania, que se puede ejecutar online para prever el número de camas necesarias en un hospital específico.
En su versión más simple, el modelo únicamente se alimenta de los datos del número diario de nuevos casos positivos por COVID-19 en el territorio que se analiza. Si llevamos un mes desde el inicio, tendremos 30 datos. Ese es nuestro tamaño muestral. El modelo debe hacer asunciones sobre la dinámica del contagio, con y sin medidas de intervención, y sobre el comportamiento del virus (distribución del tiempo de incubación y contagio, duración de la fase activa de la enfermedad, tasa de letalidad por edad, distribución de la gravedad y por tanto de la necesidad de recursos sanitarios como camas de UCI y en planta de hospitalización). Mucha demanda de información para pocos datos, faltan grados de libertad.
Ajuste y predicción
Los modelos tienen dos fases: una de ajuste y otra de predicción. En la de ajuste, se determinan qué funciones matemáticas y valores de los parámetros son compatibles con los datos que observamos de evolución diaria de la epidemia en el pasado, incorporando también el conocimiento biomédico a priori sobre la historia natural de la enfermedad, en un enfoque bayesiano. Una vez elegido el modelo que mejor se ajusta a los datos del pasado –el que mejor predice el pasado– se utiliza para simular o predecir la evolución de los casos en el futuro, bajo distintos escenarios de intervención. El gran problema de esta fase es que no podemos estar seguros de que los parámetros seguirán en el futuro el patrón que se les supone.
Concretemos. Un parámetro fundamental es el número básico de reproducción (R₀), que mide el número medio de personas a las que cada infectado contagia. Los modelos parten de un valor para cuando el virus circula libremente, antes de haber tomado medidas. Ese depende de factores culturales y, por tanto, será muy distinto en Suecia, donde las personas viven aisladas y apenas se tocan, que en las grandes urbes donde el metro cataliza los contagios o en los países mediterráneos del sur, donde nos apiñamos en bares, besamos para saludar a desconocidos y convivimos varias generaciones en el mismo hogar.
Hasta hace poco, la mayor parte de los modelos asumían que el R₀ sin intervención podría estar en el intervalo entre 2,25 y 2,5. También el influyente modelo del 16 de marzo del Imperial College, define escenarios con R₀ entre 2 y 2,6 para evaluar el impacto probable de las intervenciones.
Esos valores de R₀ son consistentes con el modelo publicado en Science el 16 de marzo con datos de China. Más recientemente, otro modelo que saldrá publicado en el número de julio de la revista del CDC sugiere que en China el R₀ podría haber sido mucho mayor, hasta 5, antes del confinamiento. Otros proponen escenarios alternativos basados en distintos valores de R₀ , por ejemplo entre 1,5 y 3.
El problema es que los resultados son extremadamente sensibles a los supuestos de partida.
Faltan datos
Esta gran incertidumbre y variabilidad en las estimaciones está causada en último término porque desconocemos el dato fundamental: cuántos pacientes hay realmente infectados. Solo sabemos cuántos han dado positivo, pero este dato depende del número de pruebas de diagnóstico microbiológico realizadas. Así pues, la variable endógena del modelo se mide con error. Y a destiempo: a lo largo de la pandemia, en nuestro país, se ha efectuado en los hospitales y servicios de urgencia, y en la fase actual como cribado de grupos de riesgo asintomáticos.
El artículo de Science estimaba que el 86 % de los casos habían pasado inadvertidos en Wuhan antes del 23 de enero, cuando empezó el confinamiento. Otros modelos como el del Imperial College del 30 de marzo sugieren que el número de infectados puede ser de millones de personas (en España, un 15 %, o sea, unos siete millones).
El hecho de que no sepamos el número de casos implica que la tasa de letalidad del virus sea desconocida y se estime de forma imprecisa. Este es, sin embargo, un dato fundamental para estimar los costes sociales de la enfermedad. Hasta tal punto es una incógnita el numerador (número de casos) que hay modelos diseñados para estimarlo a partir de los datos (más ciertos) de hospitalizados y graves (en UCI), como este.
De hecho, si pudiéramos saber qué porcentaje de los casos son graves y requieren UCI, por edad, seríamos capaces de estimar el número de casos a partir del número de pacientes ingresados en UCI. Pero sin conocer la incidencia de la enfermedad nos faltan grados de libertad. Esa es la triste verdad. Por eso es tan útil y esencial la evidencia que aportará la gran encuesta de seroprevalencia en España, cuyo trabajo de campo se iniciará próximamente.
Los modelos estiman la efectividad de las intervenciones para bajar el R₀, pero en último término la evolución de este parámetro depende del comportamiento humano, de la adherencia al confinamiento. Aunque estemos ya en fase de desaceleración o descenso en la curva de nuevos contagios, solo manteniendo la vigilancia epidemiológica y evitando activamente los contagios se conseguirá alcanzar una cota casi nula de nuevos contagios.
Algunos analistas intentan resolver el problema de la falta de grados de libertad alimentando a los modelos con más información (covariables y territorios), incorporando la movilidad de las personas entre áreas y la intensidad de las interacciones sociales. Un modelo para prever camas de UCI necesarias en Francia, por ejemplo, utiliza la matriz de contactos publicada en 2017 para 152 países, para 17 grupos de edad, que a su vez se basa en millones de datos de movilidad y en técnicas de inteligencia artificial: con cuántas personas de cada grupo de edad interacciona a lo largo de un día cada individuo.
ZZData labs, una empresa de inteligencia artificial para los negocios. Esto puede ayudar en la primera fase (estimación o ajuste antes de la intervención), pero no resuelve la fase de predicción porque necesita asumir hipótesis sobre la reducción de las interacciones sociales, y con ellas, del R₀, bajo confinamiento. A medida que pasan los días, algunos modelos han de rectificar estas asunciones a la luz de la evidencia. Otros, como el de la UPV, han quedado suspendidos en cuarentena durante días para ajustarse, sin reportar predicciones diarias. También incorporan datos masivos de interacción social otros modelos como el de
Una ventaja de los modelos multiterritoriales es que algunos parámetros de la historia natural de la enfermedad asociados a la biología (tiempos, gravedad por grupos de edad) puede suponerse que son homogéneos o universales, y esto no es supuesto heroico típico de economista.
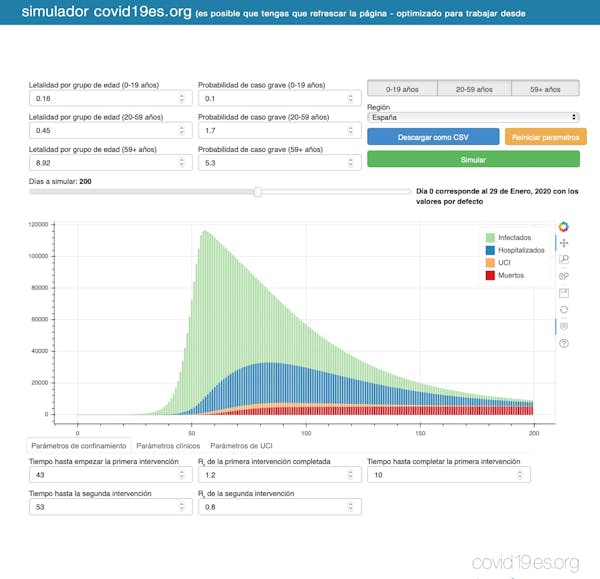
Covid19es
Modelos locales y globales
Unos modelos son locales; otros, globales. El IHME lanzó el suyo recientemente, paramétrico y de estructura simple para prácticamente todos los países del mundo, y estima el número de camas UCI y de hospital necesarias y disponibles. Es muy osado, no solo por los problemas que antes mencionamos, sino porque asume, en el modelo para España, que el conjunto del país es una única unidad en la que las camas UCI y los pacientes tienen movilidad en el territorio. Da la impresión de que, como no se puede controlar al virus, al menos podemos alimentar la ilusión de controlarlo sobre el papel.
Una alternativa científicamente honesta, sensata y creativa es la de Jeff Harris del 6 de abril en NBER, para mostrar que la tasa de contagios en Nueva York ya ha entrado en fase de descenso. Con argumentos empíricos a partir del modelo SIR más simple, y con razonamientos económicos, desgrana una secuencia de argumentos fundados en pro y en contra de esa conclusión.
Otro modelo de gran interés es el liderado por la UPC, con predicciones por países y por CCAA en España hasta cinco días hacia delante. Estima dinámicamente el R₀, lo que permite monitorizar de forma consistente en el tiempo la efectividad de las medidas públicas contra la expansión del virus. Su primer informe se publicó el 17 de marzo y desde entonces publican un informe diario de seguimiento. Asimismo, el trabajo del grupo CeMat con la iniciativa “Acción matemática contra el coronavirus” contribuye al conocimiento de la epidemia desde las matemáticas.
Estamos ya en el descenso de la curva de contagios, pero seguimos en la fase ascendente de modelos predictivos. Cada día aparecen nuevos modelos, cuyas predicciones parecen también estar sujetas a contagio, pues resulta chocante que con tal grado de incertidumbre haya tanto consenso en los resultados entre modelos. El tiempo dirá. De momento, es tiempo de agradecer los esfuerzos de la comunidad científica de modelizadores para sacar brillo a la bola de cristal. Algunos de esos modelos, como el de la figura que acompaña a esta entrada (accesible en https://www.covid19es.org/simulador), se pueden ejecutar online. Seamos optimistas, la colaboración científica, compartiendo códigos abiertos de modelos como EpiNow, en R, y librerías de recursos disponibles para modelizar el COVID-19 aportarán información útil para tomar decisiones acertadas.
![]()
Las personas firmantes no son asalariadas, ni consultoras, ni poseen acciones, ni reciben financiación de ninguna compañía u organización que pueda obtener beneficio de este artículo, y han declarado carecer de vínculos relevantes más allá del cargo académico citado anteriormente.
Fuente: The Conversation (Creative Commons)
Author: Beatriz Gonzalez Lopez-Valcarcel, Catedrática de Métodos Cuantitativos en Economía y Gestión, Universidad De Las Palmas de Gran Canaria

The Actual Story of the Top Secret Slot Strategy

Trump confirma captura de Maduro en conferencia desde Mar-a-Lago

Imagen oficial confirma captura de Maduro: publicada por Trump, replicada por la Casa Blanca y validada como auténtica

Deeptrack Gotham: imagen de Maduro con uniforme es auténtica según análisis
Nueva imagen de Maduro capturado también presenta signos de manipulación digital

Corina Machado: “Esta es la hora de los ciudadanos”
Habrá que hacer algo con México: Trump tras ataque en Venezuela

Maduro rumbo a Nueva York y Delcy en Moscú: lo que se sabe hasta ahora
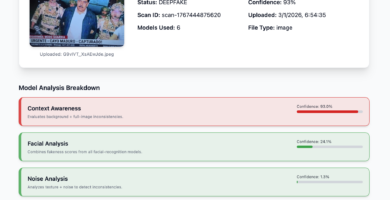
Imagen de la captura de Maduro: análisis preliminar sugiere posible manipulación digital

Ataque a Venezuela: cronología de la captura de Maduro en 2026