Nota editorial (2025): publicado originalmente en 2020. Se añadió una versión estructurada con fines enciclopédicos. El texto original se conserva íntegro como parte del archivo histórico.
Proyecto Apgar
Resumen:
El acrónimo Apgar
Desarrollo e Impacto
- Contribuidores: Virginia Apgar, una anestesióloga que recibió su educación en Mount Holyoke College y el Columbia University Medical School.
- Contexto histórico-social: Al graduarse de la Escuela Médica de Columbia en 1933 con énfasis en medicina, Apgar se desempeñó inicialmente como asistente y luego trabajó en investigaciones relacionadas con los efectos del anestesia durante el parto. Estudios anteriores habían demostrado que la mortalidad infantil estaba disminuyendo en Estados Unidos; sin embargo, las muertes de recién nacidos dentro de las primeras 24 horas eran constantes.
- Fundamento del Test Apgar: En base a su experiencia clínica y con la ayuda de otros expertos en anestesiología, Apgar identificó cinco parámetros clave para medir el bienestar inmediato después del nacimiento. Estableció un escalón puntuativo que oscilaba entre 0 (en peligro) y 10 (óptimo).
- Aceptación: A pesar de la resistencia inicial, el Test Apgar se aceptó rápidamente como una práctica estándar en todo el mundo para evaluar al bebé inmediatamente después del nacimiento.
Vida y Trabajo Posteriores
Carrera futura:
- En 1946, la anestesiología se reconoció como una especialidad médica con requisitos de formación residencial.
- A partir de ese año y hasta su muerte en 1974, Apgar asumió el cargo de directora del departamento académico dedicado a los problemas cardíacos infantiles como parte de la Fundación March of Dimes. Allí trabajó para mejorar las condiciones médicas relacionadas con la salud pública.
- Además, Apgar se convirtió en una firme defensora de vacunas universales contra rubéola debido a su papel crucial durante la pandemia. Esta enfermedad puede llevar a graves trastornos congénitos si infecta a las madres embarazadas.
Legado y Reconocimiento Académico
Educación adicional:
- Apgar obtuvo una Maestría en Salud Pública (MPH) de la Escuela de Higiene y Salud Pública Johns Hopkins en 1959.
- Contribuciones continuas: Publicó más de sesenta artículos científicos, varios escritos para el público general, e impartió conferencias extensamente sobre asuntos relacionados con la salud pública y teratología.
- Trabajo académico: Ocupó un puesto de profesora en pediatría especializada en teratología en la Universidad del Estado Vasco (EHU), Euskal Herriko Unibertsitatea, entre otros logros.
Referencias Bibliográficas y Declaraciones Éticas de Apgar
No recibe salario por su trabajo académico ni tiene vínculos financieros con ninguna compañía relacionada.
Marta, como autora del artículo «Proyect Apgar» para The Conversation (Creative Commons), publicó esta reseña sin financiación externa y con una declaración de conflicto de intereses personal.
Preguntas frecuentes
Pregunta: ¿Quién desarrolló el test Apgar?**Respuesta**: El test Apgar fue desarrollado por la Dra. Virginia Apgar.
Pregunta: ¿Cuál es el significado del acrónimo ‘Apgar’ y qué evalúa este test en un recién nacido?**Respuesta**: El acrónimo ‘Apgar’ significa Appearance, Pulse, Grimace, Activity y Respiración. Este test evalúa el estado fisiológico inmediato de un bebé después del nacimiento.
Pregunta: ¿Cuál es la importancia del Test Apgar en el mundo médico?**Respuesta**: El Test Apgar se ha aceptado como una práctica estándar global para evaluar al bebé inmediatamente después de nacer, proporcionando información crucial sobre su bienestar.
Pregunta: ¿Cuáles son algunos logros notables en la carrera posterior a los que se puede atribuir a Virginia Apgar?**Respuesta**: Después de desarrollar el Test Apgar, Virginia Apgar asumió como directora del departamento académico dedicado a problemas cardíacos infantiles dentro de la Fundación March of Dimes y trabajó para mejorar las condiciones médicas relacionadas con la salud pública. También fue una firme defensora de vacunas universales contra rubéola.
Pregunta: ¿Cuál es el papel del Test Apgar en los nacimientos actuales?**Respuesta**: El test Apgar todavía se utiliza ampliamente hoy para evaluar rápid0mente la condición fisiológica de un bebé después del nacimiento.
Pregunta: ¿Qué premios o reconocimientos obtuvo Virginia Apgar por su trabajo?**Respuesta**: La Dra. Virginia Apgar fue galardonada con una Medalla presidencial de Mérito en 1973 y un doctorado honorífico, honores que reflejan el impacto significativo del Test Apgar.
Pregunta: ¿Cómo contribuyó Virginia Apgar a la educación médica?**Respuesta**: La Dra. Apgar impartió clases en pediatría especializada con énfasis en teratología y publicó numerosos artículos científicos, escribió para el público general e hizo contribuciones significativas al campo de la salud pública.
Pregunta: ¿Hay algo que se sabe sobre las motivaciones personales o los conflictos éticos relacionados con Virginia Apgar?**Respuesta**: La Dra. Apgar es conocida por ser una firme defensora de la honestidad y no ha recibido ningún salario ni vínculos financieros para su trabajo académico.
Referencias Bibliográficas
- «The Development of the Neonatal Screening Program» by Virginia Apgar, Pediatrics Journal (1956).**Respuesta**: Publicado en el año de desarrollo del Test Apgar.
Texto original (2020)
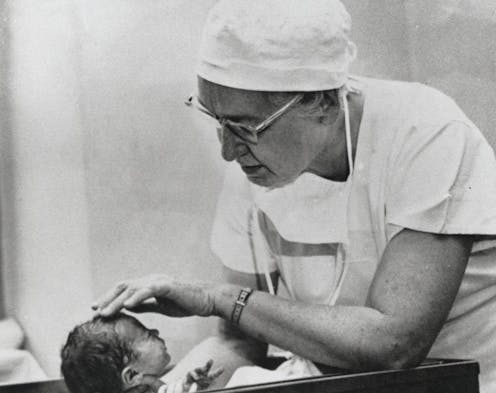
Muchas personas creen que APGAR es el acrónimo de Apariencia, Pulso, Gesticulación, Actividad y Respiración (Appearance, Pulse, Grimace, Activity, Respiration, en inglés), los cinco parámetros que se evalúan en los recién nacidos para determinar su estado de salud inmediatamente después del parto.
Esto es cierto, pero solo en parte. En realidad se trata de un retroacrónimo, un tipo de acrónimo en el que, a partir de una palabra –en este caso, Apgar–, se inventa un acrónimo que concuerde con ella.
¿Apgar? ¿Qué es Apgar? Es el apellido de la persona que propuso el famoso test del mismo nombre. Este procedimiento es utilizado para evaluar la salud de los neonatos y ha conseguido reducir notablemente la mortalidad infantil en todo el mundo.
Virginia Apgar, médica anestesióloga
Virginia Apgar nació el 7 de junio de 1909 en Westfield, Nueva Jersey (Estados Unidos). Era la pequeña de los tres hijos de Helen May (Clarke) y Charles Emory Apgar. Su hermano mayor falleció prematuramente a causa de una tuberculosis y su segundo hermano padecía una enfermedad crónica. Es probable que estas adversidades fueran el motivo de que, al graduarse en el Westfield High School en 1925, Virginia tuviera claro que quería ser médica.
Comenzó a estudiar en el Mount Holyoke College y se graduó en 1929 en la especialidad de zoología, con minors en fisiología y química. De allí pasó a cursar la carrera de medicina en la Universidad de Columbia, donde se graduó en 1933 en el College of Physicians and Surgeons.
Virginia quería ser cirujana. Obtuvo un contrato en prácticas en Columbia, pero Allen Whipple, el responsable de cirugía del Columbia-Presbyterian Medical Center, le aconsejó que no continuara su carrera como cirujana. Argumentó que otras mujeres a las que había supervisado no habían tenido éxito en esa disciplina.
Sin embargo, la animó a dedicarse a la anestesiología –especialidad practicada en aquel momento fundamentalmente por enfermeras–, una disciplina esencial en cirugía que Whipple pensaba que necesitaba mejoras e innovaciones. El cirujano opinaba que Virginia tenía la «energía, inteligencia y habilidad necesarias para realizar significativas aportaciones en esta área».
Virginia le hizo caso y se formó durante seis meses con el anestesiólogo Ralph Waters en la Universidad de Wisconsin-Madison. Era la única mujer en un grupo de otros quince estudiantes. Completó su formación durante otros seis meses con el anestesiólogo Ernest Rovenstine en el Hospital Bellevue de Nueva York.

Wikimedia Commons
En 1938 regresó al Columbia, a la recién formada división de anestesiología, como asistente. A pesar de su título, tuvo problemas para contratar médicos que trabajaran para ella: los cirujanos no consideraban a los anestesiólogos como iguales y el salario era bajo. Apgar fue la única persona contratada en esa división hasta mediados de la década de 1940.
En 1946, la anestesiología comenzó a convertirse en una especialidad médica reconocida, con una formación en residencia necesaria. En 1949, cuando la investigación en anestesiología dio lugar a la formación de un departamento académico, Virginia Apgar se convirtió en la primera mujer profesora titular del centro.
Comenzó a estudiar los efectos en los recién nacidos de la anestesia administrada a las mujeres durante el parto. Su mayor contribución al campo fue el famoso test de Apgar.
El test de Apgar
Entre los años 1930 y 1950, la tasa de mortalidad infantil en los Estados Unidos disminuyó notablemente. Sin embargo, los fallecimientos hasta las primeras 24 horas tras el nacimiento se mantenían constantes. Apgar comenzó a investigar para intentar frenar esta tendencia.
Como anestesióloga obstétrica, pudo analizar miles de partos y detectar esas particularidades que podían ayudar a reconocer a los bebés sanos de los que tenían problemas.
Tras presentar sus investigaciones en un congreso, en 1953 publicó el artículo en el que proponía su test para evaluar la salud de los bebés recién nacidos. A pesar de la resistencia inicial, su prueba fue finalmente aceptada y se sigue utilizando en todo el mundo.

Current Researches in Anesthesia & Analgesia
El test de Apgar asigna a cada recién nacido una puntuación de 2, 1 o 0 –el 2 significa que el neonato está en condiciones óptimas y 0 que está en peligro– en cada una de las siguientes cinco categorías:
Color: normal / manos y pies azulados / cuerpo pálido o azulado (Apariencia).
Frecuencia cardíaca: superior a 100 latidos por minuto / inferior a 100 latidos o sin pulso (Pulso).
Reflejos: reacciona ante la estimulación / pequeños gestos faciales / sin respuesta (Gesticulación).
Tono muscular: actividad espontánea / brazos y piernas flexionadas con escasos movimientos / sin movimientos (Actividad).
Ritmo y esfuerzo respiratorio: normales y llanto adecuado / lento y llanto débil / ausente (Respiración).
La suma de las puntuaciones de cada recién nacido oscila por lo tanto entre 0 y 10, siendo 10 la calificación óptima. El test se realiza un minuto después del nacimiento y, en caso necesario, cinco minutos más tarde.
Apgar relacionaba la puntuación con el desarrollo del parto y los anestésicos aplicados a la madre. Por ejemplo, y con ayuda de colegas con conocimientos en cardiología, mostró que la anestesia con ciclopropano podía provocar bajos niveles de oxígeno en los bebés y, por lo tanto, una baja puntuación en el test.
Otras aportaciones
En 1959, Apgar dejó Columbia y consiguió una Maestría en Salud Pública en la Escuela de Higiene y Salud Pública Johns Hopkins. Desde ese año, y hasta su fallecimiento, trabajó para la Fundación March of Dimes como directora de una nueva división de malformaciones congénitas y, más adelante, como vicepresidenta de asuntos médicos.

Wikimedia Commons
Virginia fue una de las primeras personas en avisar sobre los problemas relacionados con los nacimientos prematuros, ya que la edad gestacional –la edad de un embrión o un recién nacido desde el primer día de la última menstruación– está directamente relacionada con la puntuación del test de Apgar.
Durante la pandemia de rubéola de 1964–65, Apgar se convirtió en una defensora de la vacunación universal para prevenir la transmisión de la rubéola de madre a hijo. Recordemos que la rubéola puede causar trastornos congénitos graves –como pérdida de visión y ceguera, disminución de la audición, patologías cardíacas, discapacidad cognitiva o parálisis cerebral– si una mujer se infecta durante el embarazo.
Ante audiencias diversas, Apgar dedicó gran parte de su tiempo a impartir conferencias sobre la importancia de la detección precoz de los defectos congénitos y la necesidad de investigar en esta área.
Virginia Apgar también fue profesora de pediatría en la Facultad de Medicina de la Universidad de Cornell. Allí enseñó teratología, siendo la primera en ocupar un puesto de profesora en esa nueva área de pediatría.
Apgar publicó más de sesenta artículos científicos, numerosos escritos breves para periódicos y revistas, y el libro Is My Baby All Right?. Fue ampliamente reconocida por todas sus aportaciones. Falleció el 7 de agosto de 1974.
![]()
Marta Macho-Stadler no recibe salario, ni ejerce labores de consultoría, ni posee acciones, ni recibe financiación de ninguna compañía u organización que pueda obtener beneficio de este artículo, y ha declarado carecer de vínculos relevantes más allá del cargo académico citado.
Fuente: The Conversation (Creative Commons)
Author: Marta Macho-Stadler, Profesora de matemáticas, Universidad del País Vasco / Euskal Herriko Unibertsitatea
